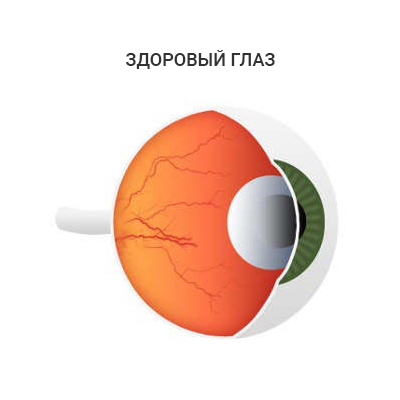
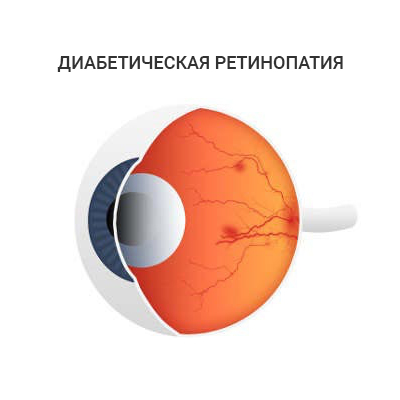
Диабетическая ретинопатия

Диабетическаяретинолатия — специфическое позднее (хроническое) осложнение сахарного диабета, развивающееся, как правило, последовательно: от изменений, связанных с повышенной проницаемостью и закупоркой мелких кровеносных сосудов (капилляров) сетчатки до появления новообразованных сосудов и рубцовой (пролиферативной) ткани.
По степени изменения глазного дна диабетическуюретинопатию подразделяют на три труднопроизносимые стадии: непролиферативную, препролиферативную и пролиферативную.
Стадия диабетической ретинопатии до появления патологических новообразованных сосудов и рубцовых изменений называется непролиферативной. Со временем плохое кровообращение сетчатки ухудшается еще больше, в зонах ишемии и гипоксии (недостаточного насыщения сетчатки кислородом) начинают расти новообразованные сосуды и рубцовая ткань. Эти пролифераты растут по поверхности сетчатки и в глубь стекловидного тела, натягивают и сморщивают сетчатку, вызывая ее отслойку, между складками сетчатки образуются грубые сращения. Заращение пролиферативной тканью зрительного нерва вызывает повреждение его волокон. Зрение постепенно, но неуклонно падает.
Таким образом,наиболее тяжелой формой поражения глаз является пролиферативная ретинопатия,приводящая, как правило, к инвалидизации в связи с потерей зрения, которую невозможно скомпенсировать никакими очками.
Это важно! Диабетическаяретинопатия является одной из основных причин слепоты среди населения развитых стран мира.

Лечение диабетической ретинопатии рассматривается как неотъемлемая часть лечения больного в целом, и поэтому направлено на нормализацию углеводного и липидного обмена, артериального давления и функции почек комплексное воздействие на проявления метаболического синдрома, отказ от курения. Главное значение имеет строгий контроль уровня глюкозы и гликозилированного гемоглобина в крови.
Еще раз подчеркнем: диабетическая ретинопатия – одно из проявлений генерализованной микроангиопатии, вызванной сахарным диабетом, поэтому основным способом профилактики и возникновения и прогрессирования является максимально стабильная компенсация сахарного диабета (см. таблицу ниже).
Современные представления о развитии диабетической поражения сетчатки позволяют выделить несколько направлений возможного лекарственного лечения ретинопатии.
|
Показатели |
Риск сосудистых осложнений |
||
| Низкий | Средний | Высокий | |
| Сахарный диабет 1-го типа | |||
| Глюкоза натощак, ммоль/л Глюкоза после еды, ммоль/л Гликозилированный гемоглобин, % |
менее 5,5менее 7,5 менее 6,5 |
5,5 – 6,0 7,5 – 9,0 6,5 – 7,5 |
более 6,0 более 9,0 более 7,5 |
| Сахарный диабет 2-го типа | |||
| Глюкоза натощак, ммоль/л Глюкоза после еды, ммоль/л Гликозилированный гемоглобин, % Общий холестерин, ммоль/л Холестерин липопротеидов низкой плотности, ммоль/л Холестерин липопротеидов высокой плотности, ммоль/л Триглицериды, ммоль/л Артериальное давление, мм.рт. ст. Индекс массы тела |
менее 6,0 менее 7,5 менее 6,5 менее 4,8 менее 3,0 более 1,2 менее 1,7 менее 145/85 менее 25 |
6,0 – 7,0 7,5 – 9,0 6,5 – 7,5 4,8 – 6,0 3,0 – 4,0 1,0 – 1,2 1,7 – 2,2 140/85– 160/95 25 — 30 |
более 7,0 более 9,0 более 7,5 более 6,0 более 4,0 менее 1,0 более 2,2 более 160/95 более 30 |
Примечание. * По книге «Клинические рекомендации. Офтальмология.» / Под ред. Л.К. Мошетовой и др., 2006
Во-первых, это прием препаратов из группы ингибиторов ангиотензинпревращающегофермента — ингибиторы АПФ. Их прием позволяет одновременно воздействовать на артериальную гипертензию, диабетическую нефропатию и ретинопатию. По данным исследований последних лет применение лизиноприла позволяет уменьшить риск прогрессирования ретинопатии и на треть сократить количество новых ее случаев в течение 2 лет наблюдения. Лизиноприл оказывал благоприятное действие, замедляя развитие ретинопатии даже у больных без артериальной гипертензии. Помните! Подобрать препарат из группы ингибиторов АПФ и его дозу может только Ваш лечащий врач.
Во-вторых, это препараты, действующие на свертываемость крови, кровяные клетки (тромбоциты и эритроциты), прежде всего ацетилсалициловая кислота (аспирин) и трикломедин, Указанные лекарства рекомендуется применять либо на начальных стадиях диабетической ретинопатии, либо в сочетании с лазерокоагуляцией сетчатки. Помните! Подобрать соответствующий препарат и его дозу может только Ваш лечащий врач.
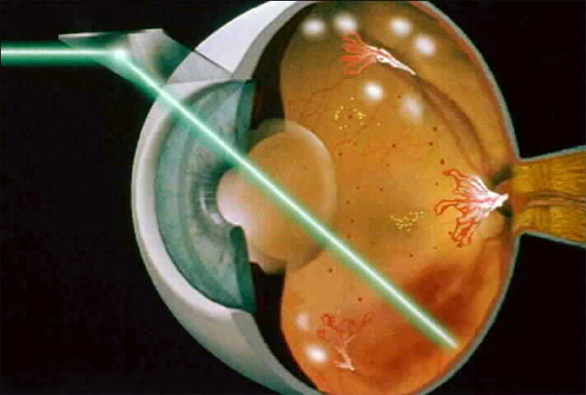

Во всём мире признанно, что наиболее эффективной при диабетической ретинопатии является панретинальнаялазернаяфотокоагуляция. Она, обычно, проводится в 3-5 этапов на каждом глазу с интервалом между этапами 2-4 недели. В результате всего объёма лечения пациенту наносится 3-6 тыс. лазерных воздействий. Более «щадящая» лазерная коагуляция не способна остановить прогрессирование диабетическойретинопатии и сохранить зрение пациента. Поэтому не любое лазерное лечение является эффективным при диабетической ретинопатии.
Своевременно и квалифицированно выполненная лазерная фотокоагуляция позволяет сохранить зрение у 60 — 70 % больных в течение 10 — 12 лет. Этот показатель может быть выше, если лечение начать на более ранних стадиях.
После установления диагноза диабетическойретинопатии рекомендуются начать проведение лазернойфотокоагуляции как можно раньше:
— при непролиферативной стадии ретинопатии — в течение 2-х месяцев, в некоторых случаях срочно или в течение нескольких недель; — при препролиферативной стадии ретинопатии срочно, не откладывая, или в течение нескольких недель; — при пролиферативной стадии ретинопатии — немедленно или в течение 2 — 3-х недель. Указанные выше сроки лазернойфотокоагуляции носят ориентировочный характер, а конкретизацию их с учетом индивидуальных изменений глазного дна у больного определяет врач-офтальмолог. Следует учитывать и возможные противопоказания к лазерной фотокоагуляции: катаракта, кровоизлияние в стекловидное тело, помутнение роговицы, отслойка сетчатки и др. Относительным противопоказанием считается сопутствующая выраженная артериальная гипертензия. После проведённой панретинальнойлазеркоагуляции сетчатки пациенты должны регулярно наблюдаться у офтальмолога в установленные сроки. Прогрессирование диабетическойретинопатии часто требует проведения дополнительнойпанретинальнойлазеркоагуляции. Таким образом, основой успешного лечения диабетической ретинопатии остаются компенсация углеводного обмена с желательным самоконтролем уровня, глюкозы в крови, а также полноценная, своевременная и достаточная лазерная фотокоагуляция Важнейшим направлением профилактики диабетической ретинопатии, особенно ее тяжелой формы — пролиферативной, является регулярное обследование больного сахарным диабетом У специалиста по глазным болезням офтальмолога. Следует помнить, что диабетическое поражение органа зрения начинается бессимптомно и даже при выраженных изменениях со стороны глазного дна острота зрения остается хорошей. Больной не подозревает о поражении сосудов сетчатки, и если он не обследуется регулярно у офтальмолога, он рискует внезапно потерять зрение. В настоящее время отечественными и зарубежными эндокринологами и офтальмологами признано, что группами риска по развитию диабетической ретинопатии являются больные сахарным диабетом l-го типа при длительности заболевания более 3 лет и больные сахарным диабетом 2-го типа вне зависимости от длительности заболевания. Рекомендуются следующие сроки осмотра глазного дна офтальмологом: — больные с сахарным диабетом l-го типа – ежегодно через 3 — 5 лет после выявления у них диабета; при недостаточной компенсации диабета первый осмотр надо проводить не позже чем через 1,5 — 2 года после установления диагноза; — больные с сахарным диабетом 2-го типа — не реже одного раза в год с момента установления диагноза диабета; — женщины, страдающие сахарным диабетом и пожелавшие иметь ребенка, — до начала беременности (до зачатия, в период планирования беременности), после ее подтверждения, а затем каждые 3 месяца, а также в случае преждевременного прерывания беременности. Эта рекомендация не распространяется на гестационный сахарный диабет, то есть возникший у беременных женщин, так как у них нет повышенного риска развития диабетической ретинопатии. Отметим, что современное состояние медицины в России (трудности получения консультации у квалифицированного офтальмолога вне крупных городов, имеющих Диабетологические центры, и др.) может затруднять детальный осмотр глазного дна в указанные сроки. Однако опасность последствий диабетической ретинопатии настолько велика, что больным следует направить все свои возможности и средства для обследования органа зрения.

Профилактическую направленность имеют и осмотры офтальмологом больных с уже возникшей диабетической ретинопатией. В принятых в России «Национальных стандартах оказания помощи больным сахарным диабетом» рекомендуется следующая частота осмотра офтальмологом в зависимости от стадии диабетической ретинопатии:
— непролиферативнаяретинопатиябезмакулопатии (отека сетчатки, локализующегося в центральной — макулярной области) — 2 раза в год; -непролиферативнаяретинопатия с макулопатией — 3 раза в год; — препролиферативнаяретинопатия — 3 — 4 раза в год; — пролиферативнаяретинопатия — немедленно при выявлении углубленное обследование, затем 3 — 4 раза в год; — диабетическаяретинопатия у беременных женщин 1 раз в триместр (3 месяца).
Это важно! При неожиданном снижении остроты зрения или появлении у больного сахарным диабетом каких-либо иных жалоб на зрение, обследование должно быть проведено немедленно, вне зависимости от сроков очередного (планового) визита к офтальмологу.
Однако при всей значимости регулярных и срочных обследований органа зрения главным в профилактике развития и прогрессирования диабетической ретинопатии является нормализация уровня глюкозы в крови, исключение, по возможности, перепадов от гипогликемии к гипергликемии и наоборот. В свою очередь, этот подход требует знания больным методов самоконтроля за содержанием глюкозы в крови натощак и после приема пищи.
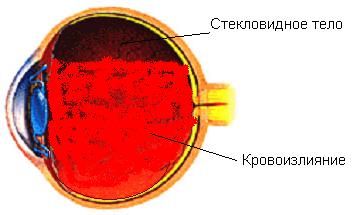
Гемофтальм — кровоизлияние в стекловидное тело глаза — одно из самых частых осложнений пролиферативнойретинопатии.
При лечении гемофтальма огромное значение имеет своевременность и интенсивность мероприятий, которые позволяют предупредить прогрессирование внутриглазного кровоизлияния, а также образование грубых изменений стекловидного тела и сетчатки. Следует учитывать, что измененное стекловидное тело создает условия для развития такого тяжелого осложнения, как отслойка сетчатки с необратимой потерей зрения.
По данным информационного портала о жизненноважном diabetunet.ru.
